– 目次 –
2)女性因子
1 不妊について
不妊とは
今までは妊娠しない期間が「2年」を不妊としていましたが、現在は「1年」と変更されました。
これは女性の晩婚化、キャリア形成指向などにより女性の妊娠する年齢が上昇したことによるとされています。
女性には妊孕性(にんようせい:女性の場合は妊娠のしやすさ)があり、妊孕性は30歳をこえると少しずつ低下し、40代ではさらに低下し、流産の確率も上がります。これは男性でも同様で年齢の受けることがわかっています。
日本では不妊の検査や治療を経験したカップルが増えており、夫婦の5.5組に1組に上り、社会的な問題となっています。
妊娠を希望する場合は
不妊かもしれないと思ったら、まず基礎体温を測定してみましょう。測定することで卵巣機能の判断の目安にもなります。タイミング法でも参考になります。
基礎体温は、体温を変化させる要因のない時の体温、つまり食事の影響、運動の影響、精神的な活動の影響などがない時の体温のことで、通常朝起きてすぐに測った体温のことを言います。
生活リズムが安定し、十分な睡眠後の測定が理想的です。
月経開始後の約2週間は体温が低く(低温期)、その後2週間は体温が高くなります(高温期)。
基礎体温は、排卵予測や黄体ホルモンの評価に昔から用いられている方法です。
低温期と高温期の温度差は 0.3 〜 0.5 度くらいと言われていますが、理想的な条件で測定するのは難しく、人の体温は不安定で正確性にややかけるため、基礎体温だけでホルモンの状態を判断することはできません。
ひとまず「2相性」になっていれば大丈夫です。
基礎体温表は参考にはなりますが、これだけで判断するのは危険です。
ある程度はホルモンの状態を反映していますが、ホルモンの変化そのものをみているのではありませんので、基礎体温だけでホルモンの異常が判断できるわけではありません。
基礎体温表を重視しすぎた判断は、効果的ではない妊活となる可能性もありますので十分注意してください。
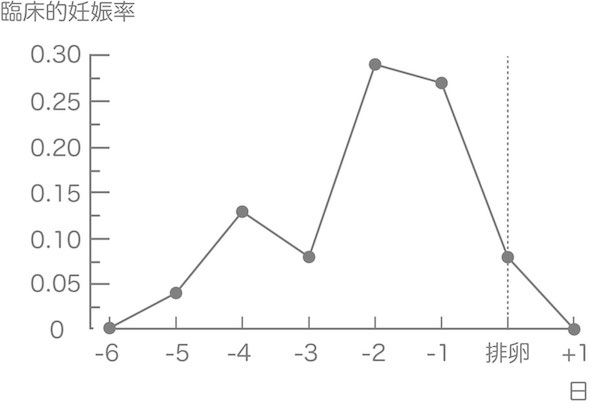
低温期の最終日には、頸管粘液が増加します(透明の糸をひくようなおりものに変化します)。この時期にタイミングを図ると、精子がたどり着きやすくなるので妊娠の確率が上がります。
妊娠するには、受精する場所に卵子が到達した時に精子待ち受けている必要があります。一番良いタイミングは、排卵2日前と言われています。もちろんその前後にもタイミングを加えると妊娠の可能性も上がります。(「日本産婦人科医会 9.タイミング」)
Wilcox AJ, Weinberg CR, Baird DD.”Post-ovulatory ageing of the human oocyte and embryo failure.” in Hum Reprod. 1998 Feb;13(2):394-7.をもとに作図
この時「タイミングED」といって、タイミング法により行為が義務化することで男性がストレスを感じ、EDに陥ってしまうことがあるので、無理をしないタイミングで行うようにします。
また排卵の時期は個人差があり、基礎体温のみだけでは正確な予測は難しいので、できれば病院で卵胞の大きさを確認しながらできるだけ正確な排卵時期を確認しながら行うとよいでしょう。
タイミング法で妊娠しない場合、不妊治療を考慮していくことになります。
まずは専門医に相談することになると思いますが、受診の前に夫婦で話し合い、子供を作る意志を確認しておくことが大切です。
不妊治療は男女二人の協力があってはじめてなりたちます。二人の人生設計を踏まえた上でどのような方法で進めていくのが良いのか事前に話し合っておくことをおすすめします。
一般不妊治療
不妊治療を開始する場合は、まずは病院で基本的な検査を受けて、その結果をもとに治療(一般不妊治療)を受けることになります。
一般不妊治療とは、従来から行われている不妊治療で、主に
・ タイミング指導
・ ホルモン剤での治療
・ 人工授精(AIH)
のことを指します。一般不妊治療では、単回での妊娠率はあまり高くないため回数を重ねて妊娠率を高めていきます。
一般的な検査で問題がない夫婦の場合、
・ 1 回のタイミング指導による妊娠率は約 20 %
・ 1 年継続することで約 80 %
・ 2 年継続することで 90 %
が妊娠すると言われています。
また人工授精での妊娠率は、年齢やタイミング指導を行った期間にもよりますが、約 5 ~10 % 程度と言われており、累積妊娠率は 6 周期で 20 %程度で、これ以降は妊娠率は上昇しないと言われています。
これらの数値を見ると、2 年間一般不妊治療を受けても妊娠できなかった場合、そのまま一般不妊治療を受けても妊娠するケースはわずかであるため、引き続き妊娠を希望する場合、高度生殖医療(ART)へとステップアップすることがすすめられます。
一般不妊治療でなぜ妊娠できないのか
「不妊」は一つの要因によるものではなく、複合的な要因によって起こることがほとんどです。
また一般不妊治療では偶然性が関与する部分が大きいため、ある程度原因を探る場合は、その偶然性を取り除いた方法を選択する必要があります。
その方法が高度生殖医療(補助生殖医療、ARTともよばれます。)ということになります。
一般不妊治療で妊娠できなかった場合は
一般不妊治療で妊娠できなかった場合は、高度生殖医療(ART)へステップアップしていくことになります。
高度生殖医療には、体外受精(IVF)、顕微授精(ICSI)などがあり、どの方法で行うかは、精密検査で不妊の原因がどこにあるのか、ある程度分かってから適切な方法を選択していきます。
2 妊娠までの過程
妊娠するためには
妊娠には、様々なプロセスが関与します。
男女ともにそれらのプロセスが正常に働き、さらにタイミングが合うことで妊娠にたどりつきます。不妊症を理解するためには、妊娠までの過程を理解する必要があります。
妊娠までの過程
卵胞の成長から受精までを見てみましょう。
◎ 卵胞の成長 → 排卵 → 受精 → 着床
卵は生まれる前、胎児の段階ですでに形成されています。
胎児期に卵巣が形成されると、卵の元になる卵祖細胞が分裂を行って急速に増殖し、卵巣の皮質という部位に集まります。
そして卵祖細胞を卵胞細胞(顆粒膜細胞)がとり囲み「卵胞」が作られます。
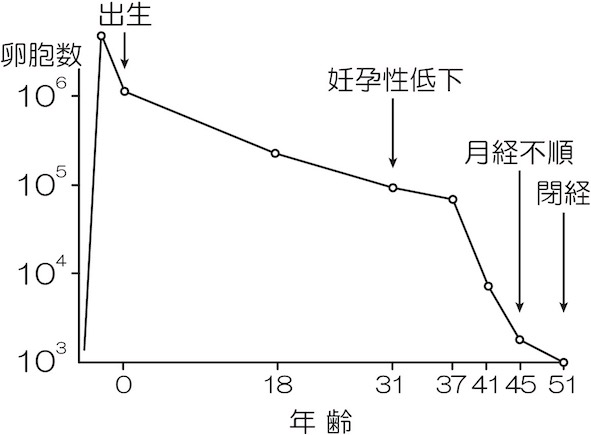
女性は胎齢 20 週頃に卵は最大となり 700 万個ありますが、出生児には約 100 〜200万個となり、月経開始頃には多くが自然に消滅し、約 30 〜 40 万個になります。
生殖は「受精」が始まりとなりますが、その前に卵や精子などの生殖細胞は減数分裂によって染色体数を半減する必要があります。この減数分裂は第1分裂と第2分裂に分けられます。
第1分裂は前期、中期、後期、終期に分けられ、前期はさらに細糸期、接合期、太糸期、複糸期、移動期の5期に分けられます。
第1分裂では相同染色体は互いに対合し、多くは一部を交換して娘細胞に分かれます。第2分裂では染色体の重複はなく、分裂様式も有糸分裂と同様です。
出生時には、ほとんどの卵祖細胞は有糸分裂を終え、減数分裂の第1分裂前期に進み、複糸期に続く途中で休止(網糸期)し、月経の開始まで長い休眠期間に入ります。
その後、月経が開始すると、一部の休眠している原子卵胞に、排卵準備のための刺激が起こり、止まっていた成長が再開します。刺激されなかったそのほかの原子卵胞は、引き続き休眠を続けます。
多数ある休眠原子卵胞の中から、どの卵胞が選択されるかの機序については今のところまだよくわかっていません。
そして、休眠時間が長ければ長いほど、その卵胞が持つ妊孕性が低下すると考えられています。
「日産婦誌52巻9号 4)高齢不妊婦人の問題点 ②卵巣機能不全(日本産科婦人科学会)(図2)加齢に伴う卵胞数の変化」より
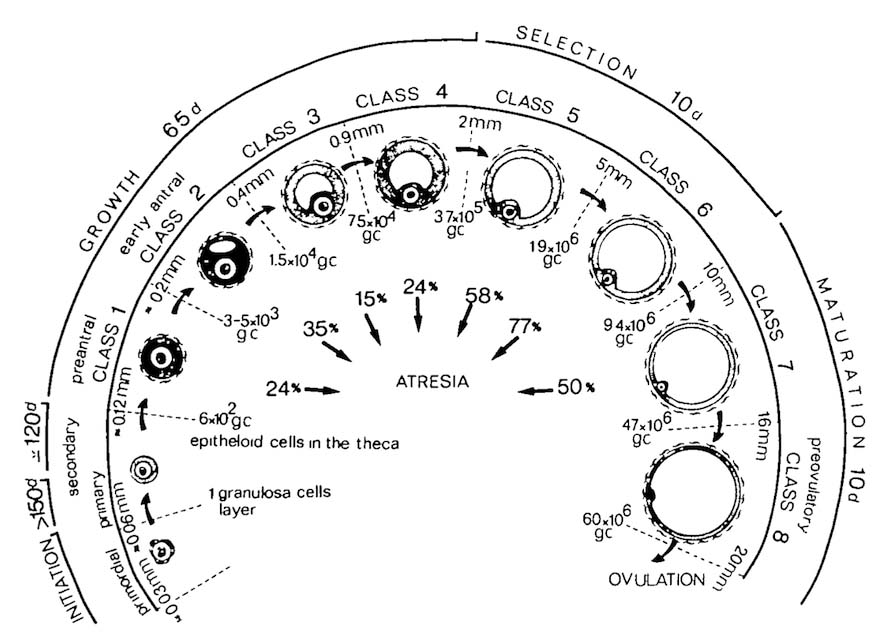
排卵準備のための刺激は、休眠原始卵胞のうち約1000個に届きます。刺激を受けた原始卵胞は排卵に向けて一斉に準備を開始します。原子卵胞は次のように成長していきます。
原始卵胞 → 一次卵胞 → 二次卵胞 → 前胞状卵胞 → 胞状卵胞 → グラーフ卵胞(成熟卵胞)
そして成熟した卵胞は黄体形成ホルモン(LH)のサージを経て、排卵されます。
Dynamics of follicular growth in the human: a model from preliminary results.Hum Reprod. 1986 Feb;1(2):81-7. fig.1より引用
図の左下の「INITIATION」が排卵準備の刺激で、これにより原始卵胞が成長を開始します。
原始卵胞が一次卵胞へと発育するためには 150 日以上の時間を要します。
その後、一次卵胞が二次卵胞である前胞状卵胞と呼ばれるようになるまで約 120 日かかります。この時まではホルモン(*ゴナドトロピン(Gn):性腺刺激ホルモン)の影響を受けずに成長します。
*ゴナドトロピン:性腺(卵巣、精巣)に作用して 卵胞の発育・排卵・黄体化や精子形成を促進するホルモンで、脳の下垂体前葉から分泌される卵胞刺激ホルモン(FSH)と黄体形成ホルモン(LH)のこといい、この他にヒトの胎盤の絨毛でつくられる、ヒト絨毛性生殖腺刺激ホルモン(HCG)などもある
二次卵胞は前胞状卵胞と、胞状卵胞に分けられますが、胞状卵胞は、卵胞の間に隙間があらわれて拡大して卵胞腔ができて中に液体(卵胞液)がたまったもので、前胞状卵胞卵胞はその卵胞腔がまだない状態をさします。
前胞状卵胞から胞状卵胞まで成長するにはさらに約 65 日かかります。この期間は Gn の影響を受けますが基礎分泌によるものであるため、成長はゆっくりです。
胞状卵胞になる頃には卵胞は class 5 、大きさとして直径 2 mm 程度になり、最初1,000個あった卵胞は10 個以下になります。class 6 の卵胞( 5 mm 程度)になると胞状卵胞は Gn により急速に成長し1つの主席卵胞への選択が始まります。
胞状卵胞の発育を促進する主なホルモンは FSH ですが、主席卵胞への選択が始まると FSH の分泌が抑制され、FSHに依存した卵胞発育に抑制がかかります。
これは少量の FSH でも発育可能なまでに成熟した卵胞のみを主席卵胞へと成長させるための仕組みで、この環境で成長できなかった卵胞は閉鎖卵胞となり吸収され消失します。
その後、主席卵胞は直径 16 ~ 20 mm 程度の class 8 の成熟卵胞となり、排卵の前段階でLHサージを待つ状態となります。
また主席卵胞は卵胞ホルモンであるエストラジオール(estradiol:E2)とインヒビンを分泌して、FSHの分泌を抑制し、単一排卵をコントロールします。
◎ 卵胞の成長 → 排卵 → 受精 → 着床
ヒトでは E2 濃度として 200 pg / mLまでは、負のフィードバックが働いて排卵しないようにしていますが、卵胞が成長し多くの E2 が分泌され、E2 濃度が 200 ~ 300 pg / mL 以上の状態が2〜3日間続くと、正のフィードバックが起こりLHサージとよばれる黄体形成ホルモン(LH)の大量分泌が起こります。
LHサージが起こると、卵胞内の卵細胞は核成熟・細胞質成熟を経て、受精や胚の発育に備えます。同じくして卵胞壁の融解、排卵、卵胞の黄体化が起こります。
LHサージの後、内莢膜細胞では血管網増殖、透過性の亢進がおこり卵胞は急激に増大します。
卵丘細胞ではヒアルロン酸を中心とした細胞外器質が分泌・蓄積され、顆粒膜細胞から離脱します。離脱した卵丘細胞と卵は、卵丘細胞−卵子複合体(COC)とよばれ、卵胞液と一緒に排出される準備が進みます。
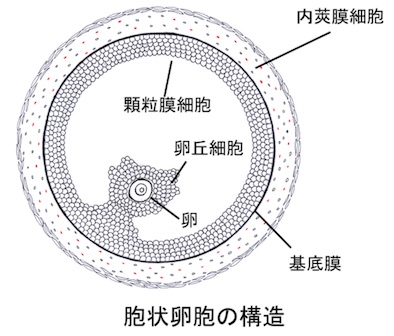
H29.9.1 広島大学 NEWS RELEASE「加齢に伴い妊娠率が低下するメカニズムの解明と卵巣若返り法を開発」より引用
同時に、タンパク分解酵素の活性化がおこり、卵胞壁頂部付近のコラーゲンの融解・菲薄化と血栓(卵胞斑)の形成、卵胞基底部付近では外卵胞膜の平滑筋線維がプロスタグランジン(PG)の作用により収縮し卵胞内圧が収縮します。
卵胞斑へ向かって卵胞内圧が集中することで、卵胞は破裂し COC は卵管采(らんかんさい)に捉えられ、卵管膨大部に運ばれます。

また、第1減数分裂前期の網糸期で休止していた卵細胞は、LHサージにより減数分裂を再開し、第2減数分裂中期で再び停止し受精に備えます。
◎ 卵胞の成長 → 排卵 → 受精 → 着床
排卵後、卵管采に捕らえられた卵子は、卵管の途中にある卵管膨大部まで運ばれます。そして精子と融合すると「受精」となります。
射精された精子は約 15 分ほどで卵管に到着します。その後受精場所である卵管膨大部までたどり着くまで約 1 時間程度かかると考えられています。
射精された精子は初めは受精能力がありませんが、移動しながら約 5〜6 時間かけて受精可能な状態へと変化し、受精能を獲得する仕組みを備えており、この過程を受精能獲得(キャパシテーション)と呼びます。
受精能を獲得し、卵子のもとにたどり着いた精子は、卵子の周囲にあるヒアルロン酸に富む卵丘細胞を先体から酵素(ヒアルロニダーゼ)を出しながら進みます。そして卵丘細胞を通過した精子は卵子を保護する透明帯に結合すると精子の先端が胞状化し、酵素(アクロシン)を放出して透明帯を分解します。この反応を「先体反応」と呼びます。精子はさらに透明帯に自らが通過できる小さなを穴を開けながら通過し囲卵腔に到達します。
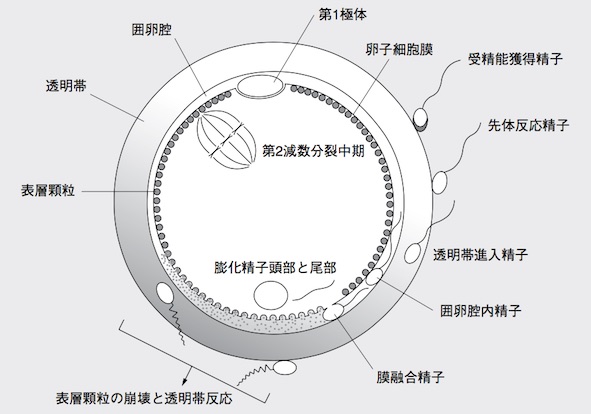
「図説よくわかる臨床不妊症学 生殖補助医療編 柴原浩章 編著」より引用
透明帯を通過した精子は囲卵腔に入ると卵子との融合が開始されます。精子の先体赤道部で卵子細胞膜と接着・融合により卵子の細胞質内に取り込まれます。と同時に卵子の表層顆粒の内容物が放出され、透明帯を構成する糖タンパク質を変性(透明帯反応 または 透明帯反応)させることで他の精子が侵入できないように(多精子受精を阻止)する機構が働きます。
LHサージで第 2 減数分裂中期で停止していた減数分裂は精子が卵子に進入すると再開し、卵子の半数体の染色体を囲卵腔に第2極体として放出し、残りの染色体は母親の遺伝情報を由来とする核である雌性前核を形成します。
卵子細胞質内に取り込まれた精子は、頭部が膨潤して膨化精子頭部を形成してこれが雄性前核となり、雌性前核と卵子の中央部に移動し融合し、減数分裂は終了します。最終的な受精の成立です。
この間に、黄体形成ホルモン(LH)は排卵後の卵胞細胞を刺激し、黄体ホルモンを分泌させる細胞に変化させます。
変化した黄体細胞からは黄体ホルモン(プロゲステロン)が多量に分泌されて、同じく黄体から分泌されるエストロゲンとともに子宮内膜を着床に適した状態にします。
◎ 卵胞の成長 → 排卵 → 受精 → 着床
着床とは受精卵が子宮内膜上皮へ、接着・浸潤し、胎盤を形成する一連の現象を指します。
受精した卵子は「胚(はい)」と呼ばれます。
胚は分裂を続け、3 ~ 4 日で分裂した細胞の境目がわからなくなってくると「桑実胚(そうじつはい)」となります。この頃には卵管を移動し子宮内へ到着しています。その後、液体で満たされた空間が桑実胚内に見られるようになり、この液体が増えてくると、分割して増えた細胞は2種類に分かれていきます。
胚盤胞内の2種類の細胞はそれぞれ「内細胞塊(ICM)」とそれを取り囲む「栄養外胚葉(TE:トロフェクトダーム)」に別れ、内細胞塊はのちに胎児となり、栄養外胚葉はのちに胎盤の一部となります。
この状態を特に内部に空洞があるので「胚盤胞(はいばんほう)」と呼び、ようやく着床の準備に取り掛かれるようになります。
胚盤胞は2日ほど子宮内に浮かんだ状態でとどまり、その間内部の細胞の増殖とともに内腔がどんどん大きくなり、物理的な力と、栄養外胚葉から派生した栄養細胞膜(TC:トロホブラスト)と内膜間質細胞から分泌される透明帯分解酵素の働きで透明帯を脱出する孵化(ハッチング)が起こり「拡張胚盤胞」といわれる状態になります。
この時、受精後 6 〜 7日目となり子宮内膜上皮に到達し、いよいよ着床となります。
着床の調節には、胚と最初に接する子宮内膜管腔上皮とその直下の子宮内膜間質、着床に必要な物質を分泌する子宮内膜腺上皮で構成され、着床はこれらの複雑な相互作用の上に成り立っています。
胚盤胞と子宮内膜は着床にむけて協力しあい「対立」「接着」「浸潤」という一連の現象を行います。
1)胚盤胞は内細胞塊側の栄養細胞膜表面と管腔上皮細胞が向き合うようにします。
( apposition:対立 )
2)胚盤胞の栄養細胞膜表面が子宮内膜上皮に接着します。
( attachment:接着 )
このとき、様々な接着に必要な因子が発現することが知られていますが、極めて多様で解明されていない点も多くあります。これらの因子は、相互に作用し合い、複雑なクロストークのネットワークがあると考えられています。
ヒトでは、胚-子宮内膜細胞間の接着に関与する分子としてインテグリンΒ3、トロフィニンなどが報告され接着の際に関与している可能性が示唆されています。
またマウスの着床において、卵巣から分泌される E2 に反応し子宮内膜から分泌される白血球抑制因子(LIF)やその上流に位置する転写因子 FOXA2 、低酸素で誘導される転写因子である低酸素誘導因子(HIF)が接着に関わっているのではないかという報告があります。
3)接着後、胚盤胞は間質へ浸潤していきます。
( invasion:浸潤 )
浸潤は「低酸素環境下」で行われ、栄養膜細胞(トロホブラスト)は子宮内膜上皮を超えて間質に浸潤します。
栄養膜細胞は内側の栄養膜細胞層(cytotrophoblast)と栄養膜合胞体層(syncytiotrophoblast)の2層に分化します。栄養膜合胞体層は子宮内膜下層の結合組織に侵入していきます。
栄養膜細胞層では新しい栄養膜細胞を新生し、その細胞は栄養膜合胞体層に取り込まれ、栄養膜合胞体層は増大します。その後ここからヒト絨毛性ゴナドトロピン(hCG)が分泌されるようになります。妊娠判定にはこのホルモンの検出が利用されています。
着床した胚がこの後どうなるか、もう少し見てみましょう。
内細胞塊の中に羊膜腔(amniotic cavity)が生じ、二層性胚盤(bilaminar embryonic disk)を形成します。
二層性胚盤は胚盤葉上層(原始外胚葉:青色)と胚盤葉下層(原始内胚葉:黄色)から構成されます。
胚盤葉下層の辺縁部は、栄養膜細胞層から分離した極めて薄い扁平な細胞が付着して腔を囲み、この極めて薄い膜をヒューザー膜といいます。
栄養膜合胞体層には隙間が出現し、この隙間は母体の血管(blood vessel)や子宮内膜腺(endometrial glands)の分泌物で満たされ、拡散により胚へ酸素や栄養物質が供給されるようになります。その後母親の血管とつながります。
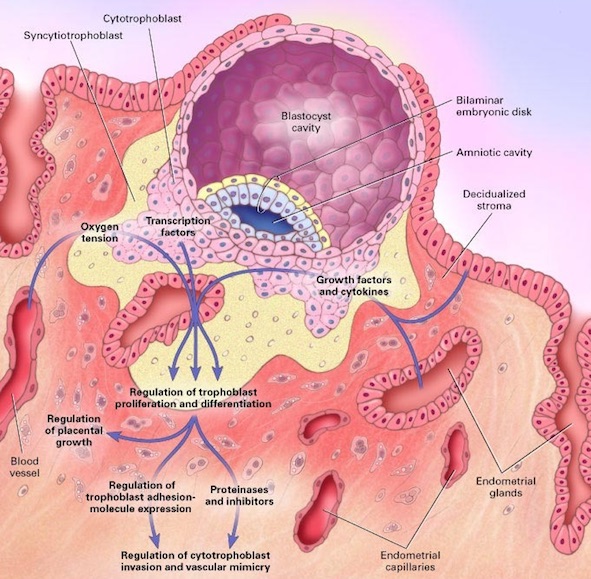
Norwitz ER,Schust DJ,FisherSJ. Implantation and the Survival of Early Pregnancy. N Engl J Med.2001 Nov 8;345(19)1400-1408 より引用
受精後 10 〜 12 日頃には、胚は子宮内膜に埋没しますが、空洞部に流れ込む血液が増え、シヌソイド(洞様血管)が形成され、母体の血液が合胞体層の裂孔に流入し、子宮胎盤循環が確立します。
13 日目には栄養膜裂孔における血流量の増加により出血が起こることがあり、月経周期と重なるため妊娠継続と月経開始がわからなくなることがあります。
胚盤胞の着床は胚発生の第 1 週に開始し、第 2 週の終わりに完了します。
胚盤葉上層は栄養膜との間に胚盤葉上層から続く細胞により羊膜(amnion)が形成され、羊膜腔(anmiotic cavity)が生じ、その中は羊水(amiotic fluid)で満たされます。羊膜の壁は、胚盤葉上層と栄養膜由来の細胞により作られます。
胚盤葉下層は周辺の細胞が薄い膜となり伸び出し上皮を形成し、卵黄嚢(yolk sac)という腔が形成されます。

Norwitz ER,Schust DJ,FisherSJ. Implantation and the Survival of Early Pregnancy. N Engl J Med.2001 Nov 8;345(19)1400-1408 より引用
栄養膜細胞層の細胞増殖により胚外中胚葉が作られ、この胚外中胚葉中に胚外体腔ができます。内側部分を臓側胚外中胚葉、外側部分を胚外壁側中胚葉といいます。

カラー図解 人体発生学講義ノート 第2版(2017) 塩田浩平著 より引用改変
胚外中胚葉のうち胚盤と栄養膜をつなぐ部分は付着茎(connecting stalk)として残るようになり、血管の発生に伴い臍帯へ分化します。
やがて、胚盤葉上層の正中部分に、原始線条と呼ばれる溝が生じます。この原始線条に向かい、胚盤葉上層の細胞が内部へ潜り込み中胚葉と内胚葉をつくり、胚盤葉上層に残った細胞が外胚葉になります。
胚は三層性胚盤となり、その後器官形成がすすんでいきます。
3 不妊の原因
卵胞の成長から、排卵、男性の射精があって受精し、着床までのどの段階が障害されても妊娠までたどり着くことができません。それぞれの過程は絶妙に調節されていて、同じような異常に見えていてもその背景は多種多様です。
男性因子
「男性因子」が関係する不妊
不妊の原因が女性側にあると考えている人がいまだに多くみられますが、実際には不妊の約半数に男性因子が存在します。
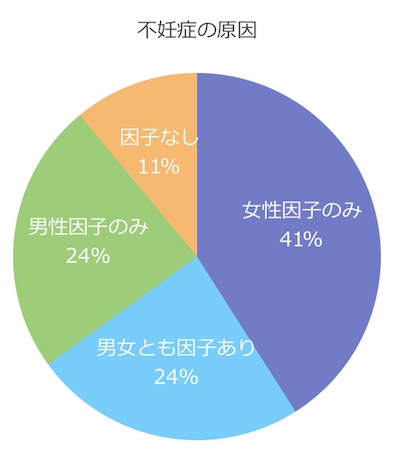
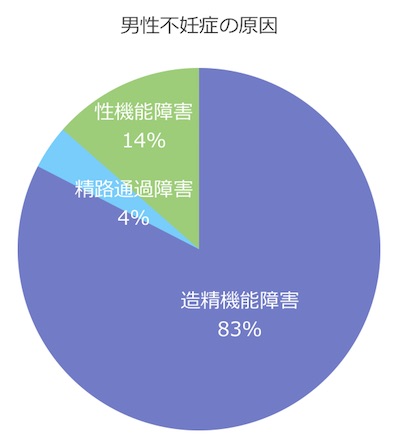
男性不妊の原因の約8~9割は造精機能障害(精巣内で精子を造る機能の障害)で、精索静脈瘤、停留精巣、精巣水瘤が主な原因となっていますが、原因不明のこともあります。
また外傷、発熱、抗がん剤治療、放射線治療などが原因になることもあります。
男性不妊が疑われた場合、一般的に初診時には精液検査、内分泌学的検査(血液検査)、陰嚢超音波検査(精巣容量の測定・精索静脈瘤の有無)などが行われ、そのほか、必要に応じて、染色体検査、精管造影検査、精巣生検、抗精子抗体測定、精子機能検査(アクロビーズテスト、低張液中精子膨大化試験:HOST、精子生存テスト:SST、ハムスターテスト、精子核成熟度検査など)、精子電子顕微鏡検査、精液細菌培養などが行われます。
精液検査では、検査に影響を及ぼす要因が多く、正常値を固定することは困難とされていますが、WHOマニュアルによる精液検査の正常下限値は以下のようになります。
*2021年にWHO laboratory manual for the examination and processing of human semenの第6版が発表され、10年ぶりに精液検査の基準が変更となりました。(第5版→第6版)
・ 精液量 1.5mL→1.4mL
・ 総精子数 3900万→3900万
・ 精子濃度 1500万/mL→1600万/mL
・ 総運動率 40%→42%
・ 前進運動率 32%→30%
・ 生存精子率 58%→54%
・ 正常形態率 4%→4%
精液検査の値は採取時の体調、禁欲期間、検査環境(自宅or病院、休日 or 出勤前、気温・湿度など)により左右されますが精液検査の異常が見られた場合、泌尿器科の受診が必要となります、また内分泌異常や精索静脈瘤などがあればそれに対する治療も必要です。
またWHOの精液検査マニュアル第6版ではDNA fragmentation(DNA断片化)検査についても言及されています。
精子のDNA損傷は、DNAの正常構造が化学的に変化することで、精子DNA断片化が多くなると受精能力に異常がなくても、自然妊娠でも体外受精でも受精した後の胚の発育、着床、妊娠に影響を与える可能性があることが複数の論文で報告されています。精子DNA断片化は通常の精液所見が悪い男性では多くみられることがわかっていますが、精液所見が正常範囲でも精子DNA断片化だけ悪い場合があり、今後新しい指標として注目を集めています。
女性因子
女性因子が関係する不妊
妊娠に至るまでには多くの過程を経る必要があります。
射精から着床までのどの段階が傷害されても妊娠は難しくなります。
腟内に十分な量の正常な精子が射精
↓ → 運動精子が不十分 → 妊娠せず
精子が子宮頸管内へ侵入
↓ → 子宮頸管内に侵入できない → 妊娠せず
子宮内腔から卵管の中を遊泳して卵管膨大部に到達
↓ → 卵管膨大部に到達できない → 妊娠せず
卵巣内で卵胞が成熟
↓ → 卵胞が成熟できない → 妊娠せず
排 卵
↓ → 排卵されない → 妊娠せず
排卵後に正常な黄体を形成
↓ → 正常な黄体が形成されない → 妊娠せず
卵が卵管に取り込まれる
↓ → 卵が卵管に取り込まれない → 妊娠せず
卵と精子が融合
↓ → 卵と精子が融合しない → 妊娠せず
受精卵が分割
↓ → 受精卵が分割しない → 妊娠せず
受精卵(胚)が子宮腔に運ばれる
↓ → 胚が子宮腔に運ばれない → 妊娠せず
胚が着床
↓ → 胚が着床しない → 妊娠せず
妊 娠
妊娠までの過程を問題になる点を原因別にみてみると
A. 内分泌・排卵因子が関係するもの
B. 卵管因子が関係するもの
C. 子宮因子が関係するもの
D. 頸管因子が関係するもの
E. 免疫因子が関係するもの
F. その他
などがあります。
A. 内分泌・排卵因子が関係するもの
生殖に関係するホルモンの分泌には「視床下部-下垂体-卵巣」の協調関係が必要ですが、これらのどこかに原因がある場合に 排卵障害 が起こり不妊の原因になります。
原因には
1)視床下部性
2)下垂体性
3)卵巣性
4)その他特殊なもの
などがあります。
1) 視床下部性の排卵障害
間脳の視床下部がうまく働かずに排卵障害を起こした状態です。
排卵や卵胞の育成、子宮粘膜の増殖等に作用する性腺刺激ホルモン(ゴナドトロピン:Gn)である卵胞刺激ホルモン(FSH)や黄体形成ホルモン(LH)は「下垂体」から分泌されますが、この下垂体での分泌の調節は上位の命令系統である「視床下部」という場所にあります。
「視床下部」からはゴナドトロピン放出ホルモン(GnRH)が分泌され、「下垂体」からの性腺刺激ホルモン(Gn)である卵胞刺激ホルモン(FSH)や黄体形成ホルモン(LH)を調節しています。ここにトラブルが起こると排卵障害がおこります。
「視床下部」はホルモンや自律神経のコントロールセンターで、体と心をつなぐような場所です。体や心に強いストレスを受けると、ホルモンや自律神経を調節して体を「防御モード」に切り替えます。
月経は月に1度、血液を排出しますが、妊娠を希望しない場合は、体にとても負担のかかる現象です。
ストレスや肥満、体重減少などにより、強いストレスがかかると脳が危機状態にあると認識し、体の負担を減らすために排卵を中止してしまいます。排卵がない状態は体にとっては負担の少ない状態なので、ストレスが続くと排卵がない負担の少ない状態を維持しようとし、「防御モード」で排卵が中止したままにまります。
視床下部自体に問題がある場合もありますが、多くは精神的・身体的ストレスが原因となります。
2) 下垂体性の排卵障害
下垂体から分泌される性腺刺激ホルモンである卵胞刺激ホルモン(FSH)や黄体形成ホルモン(LH)や副腎皮質ホルモン、甲状腺ホルモンなどは卵胞の育成や卵子の排出を調節しています。この部位に問題があると排卵障害を引き起こしますが、割合としては視床下部性よりは少ないとされています。
下垂体性の原因としては、シモンズ症候群、シーハン症候群、下垂体腫瘍などがあります。
3) 卵巣性の排卵障害
卵巣から分泌されるホルモン(エストロゲン、プロゲステロン)の異常。エストロゲンは子宮頚管粘液の分泌、プロゲステロンは子宮内膜の肥厚に深く関わっています。
卵巣性の原因としては、早発卵巣機能不全*( POI , POF )、性腺発達不全(ターナー症候群など)、黄体機能不全*などがあります。 【 早発卵巣不全*(POI , POF)】
40 歳未満の女性におこる無月経のうち、性腺刺激ホルモン(Gn)が高値、エストロゲンが低値を示す、卵巣性の続発性無月経のことをさします。30 歳未満の 0.1 %、40 歳未満の 1% にみられ、無月経患者の 5 〜 10 % を占めるとされています。
原因は多岐にわたり
a) 医原性 :卵巣嚢腫などの手術、抗がん剤などの化学療法、放射線療法など
b) 感染
c) 酵素欠損: 17α-hydroxylase , galactosemia など
d) 染色体異常:ターナー症候群、真性半陰陽、混合型性腺形成不全
e) 遺伝子変異: FSH 受容体異常など
f) 自己免疫性疾患:甲状腺機能異常、全身性エリテマトーデスなど
g) 特発性
などがありますが、不明のことも多くあります。
早発卵巣不全においてはほぼ全例において何らかの原因で卵細胞の現象が加速しており、エストロゲンの早期欠乏や不妊が見られます。
【 黄体機能不全* 】
黄体機能不全では、黄体からのエストロゲン、プロゲステロンの分泌がうまく起こらないことで子宮内膜が妊娠に適した状態に変化せず「着床障害」がみられるようになります。黄体機能不全の定義や診断基準が統一されていないこともあり、その治療法が確立されてはいませんが、特にプロゲステロンは妊娠の成立には不可欠なホルモンであるため、黄体機能不全では、不妊以外にも、反復流産、習慣性流産の原因としては重要であると考えられています。
一般的には、
a) 基礎体温の高温層が10日以下(12日未満でも可)
b) 黄体期中期の3ポイントで採血し、血中プロゲステロン値が 10 ng / mL 未満
c) 子宮内膜日付診の以上
のどれかが該当すれば黄体機能不全と診断されます。
簡易的に1回の黄体期中期(黄体期6〜8日目)の採血で、カットオフ値を 10 ng / mL とする場合もあります
しかし、そもそもプロゲステロンはパルス状に分泌されており、測定によるばらつきが大きいため上記の診断基準はあまり参考にならないともいわれ、実際に血中のプロゲステロン濃度が10 ng / mL なくても妊娠が成立することもわかっています。
自然周期における、黄体機能不全に治療法では黄体機能不全には黄体サポート*( luteal support )の有用性は示されてはいないものの、一方で、体外受精・胚移植( IVF - ET )などの生殖補助医療(ART)時に伴う黄体機能不全には黄体サポート*( luteal support )の有用性が示されています。
黄体サポート*( luteal support ): hCG よる黄体賦活療法やプロゲステロンの経口・筋注による補充療法
4) その他特殊なもの
その他の原因については
・ 高プロラクチン血症
・ 多嚢胞性卵巣症候群(PCOS)
などがあります
・ 高プロラクチン血症
プロラクチン( PRL )は下垂体の前葉という部分から分泌されるホルモンで、乳腺を刺激して乳汁を分泌する働きがあります。プロラクチンの産生や分泌は主として視床下部から分泌される「ドパミン」により抑制的に調節されています。
高プロラクチン血症はこのプロラクチンの分泌が過剰になった状態です。血中プロラクチンの正常値は測定法によって異なりますが、通常 30ng/mL を超えるものを「高プロラクチン血症」と診断します。
プロラクチンは、赤ちゃんが母乳を吸う刺激で分泌が増えます。プロラクチンが分泌されるということは授乳期間であり赤ちゃんを育てなければいけなので排卵が抑制されます。授乳期間が終わればプロラクチンの血中濃度はもとに戻り、排卵も再開して妊娠可能となります。
しかし授乳中でないにも関わらず、血中のプロラクチン濃度が高いと、排卵が抑制され不妊症の原因となってしまいます。
高プロラクチン血症の原因とその割合については
a) プロラクチン産生下垂体腺腫(プロラクチノーマ):約 35 %
b) 視床下部の機能障害:約 30 %
c) 薬剤性:約 10 %
d) 原発性甲状腺機能低下症:約 5 %
e) その他:約 20 %
と言われています。
典型的な症状としては約 90 % に乳汁漏出が見られます。また血中プロラクチン濃度が高いほどの無月経となります。プロラクチン産生下垂体腺腫(プロラクチノーマ)の場合は、トルコ鞍上へ広がる場合、視力低下、視野狭窄(両耳側半盲)、頭痛などが見られます。
治療は薬剤性の場合は薬剤の休薬、原発性甲状腺機能低下症では甲状腺ホルモン剤をしようします。また機能性高プロラクチン血症ではドパミンアゴニスト製剤の使用や、漢方薬が用いられることもあります。
・ 多嚢胞性卵巣症候群(PCOS)
多嚢胞性卵巣症候群(PCOS:polycystic ovarian syndrome)は生殖年齢女性の5~10%にみられます。卵胞の発育が抑制され、卵巣内に発育途中の卵胞が多数存在し、その卵胞の中身は嚢胞状に変化し成熟しにくくなり、加えて白色の硬い被膜があることで排卵が起こりにくくなります。
日本産科婦人科学会生殖・内分泌委員会による診断基準(日産婦診断基準 2007 )によると
a) 月経異常
b) 多嚢胞性卵巣
c) 血中男性ホルモン高値または LH 基礎値高値かつ FSH 基礎値正常
の3項目をすべて満たした場合に、PCOSと診断できると定義されています。
(*このほかにも詳細な基準があります)
多嚢胞性卵巣症候群(PCOS)では、排卵がおこりにくいことによる月経不順や無月経がみられるため妊娠が難しくなります。
通常、下垂体からの卵胞刺激ホルモン(FSH)と黄体形成ホルモン(LH)が卵巣に働き、卵胞の発育・排卵のバランスを調整していますが、PCOSでは、黄体形成ホルモン(LH)の分泌が増加し、卵胞刺激掘ホルモン(FSH)とのバランスが崩れることで、卵胞がうまく発育できないことが原因と考えられています。
排卵うまくできない状態が続くと、排卵させようとさらに黄体形成ホルモン(LH)の分泌が増え、バランスはますます崩れてしまいます。また黄体形成ホルモン(LH)とインスリンが卵巣に対して強く作用することで、卵巣での男性ホルモンの産生が増加し、多毛、にきび、声の低音化など男性化徴候や肥満が見られます。
PCOS は、挙児希望の有無によりその対応は異なりますが、挙児希望の場合の不妊治療は排卵誘発法を中心とした治療となり、以下のような方法があります。
a) 減量(肥満を伴う PCOS の場合)
b) クロミフェン療法
c) インスリン抵抗性改善薬の服用
d) ゴナドトロピン療法
e) 外科的排卵誘発法
f) 体外受精・胚移植
a ) 減量(肥満を伴う PCOS の場合)
BMI(Body mass index)が 25 kg / m2 以上を肥満ありとし、この場合の治療の第一選択は減量です。肥満はインスリン抵抗性(インスリンが効きにくくなった状態)を上昇させ、その結果、体内の様々なホルモンの働きを乱し、排卵を誘発させるための治療効果を低下させてしまいます。このほかに、流産や妊娠合併症のリスクも高めてしまいます。
標準体重まで減量できなくても 5 % 程度の減量で排卵が再開することもあるため、減量することは重要です。
b ) クロミフェン療法
BMI(Body mass index)が 25 kg / m2 以下の場合、また減量しても排卵が見られなかった場合に試される治療方法です。排卵率は 55 ~ 70 % 、妊娠率は 10 ~ 20 % と言われています。
通常クロミフェン 50 mg / 日を5日間(排卵がない場合は適宜増量)で経過を観察します。クロミフェンは排卵誘発作用はありますが、抗エストロゲン作用のため、頚管粘液の減少や子宮内膜の菲薄化などの合併症が起こりやすく、高い排卵率の一方で妊娠率はあまり高くありません。
c ) インスリン抵抗性改善薬の服用
クロミフェン療法でも排卵が見られず、インスリン抵抗性が見られる場合はインスリン抵抗性改善薬(メトホルミン)を併用します。通常メトホルミン 500 ~ 750 mg / 日を妊娠するまで服用します。
d ) ゴナドトロピン療法
一般不妊治療において排卵誘発法としてのゴナドトロピン療法では、FSH 製剤や hMG 製剤で卵胞発育を促し、hCG で排卵を誘発しますが、PCOS では LH が高く、卵巣過剰刺激症候群(OHSS)の発生に注意する必要があるため、第1選択として、LH 含量の少ない recombinant FSH(recFSH)あるいは pure FSH(pFSH)の低用量漸増療法が選択されます。
e ) 外科的排卵誘発法
PCOS に対して行われる手術療法としては腹腔鏡下で行われる、腹腔鏡下卵巣多孔術( LOD )があります。クロミフェン療法、ゴナドトロピン療法で効果が出ない、OHSS の可能性が高い場合などに適応となります。この手術自体で排卵・妊娠が見られない場合でも、排卵誘発剤の感受性が上昇することがあり、その後、再度クロミフェン療法、ゴナドトロピン療法を試みることもできるのが特徴です。
f ) 体外受精・胚移植
a ) ~ f ) の治療法で効果が見られない場合に適応となります。
B. 卵管因子が関係するもの
卵管因子の病能には、以下のようなものなどがあります。これらの原因は、感染や子宮内膜症、手術歴などですが、原因の60%以上がクラミジア感染です。
1) 卵管狭窄・閉塞
2) 卵管・卵管采癒着
3) 卵管留水症
4) クラミジア感染症
1) 卵管狭窄・閉塞
卵管の炎症により卵管内腔が癒着をおこし、狭窄・閉塞して精子や卵子が通過できなくなります。卵管を圧迫する子宮や卵巣の腫瘍などの病変によっても起こることがあります。
2) 卵管・卵管采癒着
腹膜炎、子宮内膜症、手術などで卵管や卵管采とその周囲が癒着して起こります。卵管の蠕動運動が障害されて受精卵の輸送ができなくなる卵管周囲癒着( PTA )、卵管采周囲が癒着することで卵子のピックアップ障害が見られる卵管采癒着・卵管采周囲癒着( PFA )などがあります。
3) 卵管留症(hydrosalpinx)
卵管の末梢部(子宮から最も離れた部分の卵管)が閉塞し、卵管に分泌物が貯留した状態で、精子・受精卵の通過障害、卵子のピックアップ障害、受精・卵割障害、受精卵の輸送障害、受精卵の発育障害、胚受容能の低下がみられるほか、分泌液が子宮内へ逆流することで着床障害も起こりやすくなります。
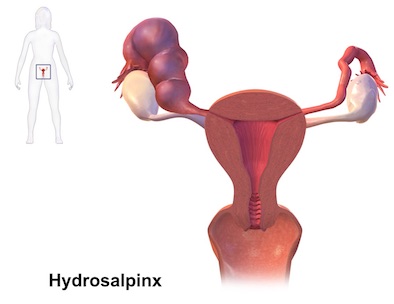
Image credit : BruceBlaus (25 January 2017)
4)クラミジア感染症
クラミジア・トリコマチス( Ct )に感染することでみられる感染症です。世界中で発生が確認されており、国内でも年間を通じて発生が報告されています。
妊活での Ct 感染症は、水平感染としての性感染症( STD )ではなく、卵管炎から骨盤内の炎症性疾患となる ( PID )が問題となります。
卵管炎の後遺症として卵管の狭窄や閉塞、また、卵管周囲が癒着すると卵子のピックアップ障害の原因となる場合もあります。
クラミジア感染症に対するワクチンはありません。また、感染して治療しても、免疫を獲得しないので再度感染するので、予防が重要となります。
C. 子宮因子が関係するもの
子宮に何らかの異常が見られ妊娠しにくくなっているもので、子宮筋腫、子宮腺筋症、子宮内膜ポリープ、子宮体癌、子宮奇形、帝王切開瘢痕症候群、アッシャーマン症候群*などが不妊の原因になることがあります。
アッシャーマン症候群*(Asherman's syndrome):「子宮腔内癒着症」とも呼ばれます。子宮内膜の基底細胞層が何らかの影響で損傷を受け、子宮の内腔が癒着した状態です。人工中絶や流産などの際の子宮内掻爬(そうは)や分娩時操作、子宮鏡手術などの子宮内掻破による外傷が原因となります。合併症として月経過少、無月経、月経困難症、不妊症、不育症、癒着胎盤が見られます。
超音波検査、子宮卵管造影法( HSG )、 Sonohysterography ( SHG )、子宮鏡検査などで原因を探ります。
D.頸管因子が関係するもの
頸管因子が関係する不妊では、頸管粘液の分泌や性状に問題がある場合と、頸管粘液と精子の適合性に問題がある場合とがあります。
頸管粘液は月経周期に伴い分泌量やその性状が変化します。卵胞ホルモン(エストロゲン)は分泌を促進し、黄体ホルモン(プロゲステロン)は分泌を抑制します。
頸管粘液は排卵日の数日前より分泌量が増えて、水様で透明となり、牽糸性(糸を曳きやすくなる性質)を持つようになります。この牽糸性は排卵時には 10 cm 以上となりこの時期にのみ精子が侵入できるようになります。
排卵後は黄体ホルモンの抗エストロゲン作用により頸管粘液は粘稠性を高めて粘液栓と変化し、精子の侵入を阻止します。
頸管粘液の分泌が正常であっても、精子が子宮へ到達できない場合があります。その場合は頸管粘液と精子との適合性を調べることになりますが、その代表的な試験として、Hühner(フーナー)テストがあります。
Hühner(フーナー)テスト(ヒューナーテスト、性交後試験( PCT )とも呼ばれます)は、検査法や判定基準が統一されてはおらず、ヨーロッパ生殖医学界、アメリカ生殖医学界では不妊症のスクリーニング検査としては推奨されてはいませんが、一方で、フーナーテストが陰性(異常)の場合と陽性(正常)を比べると、陽性の場合は妊娠率が 2 ~ 3 倍高くなるとする報告もあることから、臨床では広く使用されています。
フーナーテストが異常(陰性)の場合、抗精子抗体の存在や、精子無力症、乏精子症、頸管粘液分泌異常、頸管炎などの関与が考えられます。
E.免疫因子が関係するもの
免疫因子が関係する不妊は、配偶子に対する抗体や免疫調節の異常があることで見られる不妊です。
その原因となるものには、以下のようなものがあります。
1) 抗精子抗体
2) 抗透明帯抗体
3) ナチュラルキラー( NK )細胞
1) 抗精子抗体
抗精子抗体は、精子を異物と判断して作られる抗体で、この抗体があると精子を動かなくさせてしまい、不妊の原因の一つとなることがあります。
抗体は外から体内に入ってきたウイルスや病原菌を退治するのが本来の役割ですが、時に自分自身を攻撃してしまう抗体を作ることがあります。
女性が抗体を保有している場合は、血液中から子宮や頸管粘液(CM)に分泌された抗精子抗体が精子に結合し、精子の侵入を妨げます。
男性が抗体を保有している場合は、精液中に抗精子抗体が存在しているため、射精の段階で抗精子抗体が精子に結合しており、運動性が妨げられます。
女性が抗体を検出するためには、精子不動化試験(SIT)を行い、陽性であれば 50 % 精子不動化値(IS50値)を行います。ただし、この値には、個人差、周期的変動があるため注意が必要です。
男性が抗体を検出するためには、射出精子上の精子結合抗体を、直接イムノビーズテスト( D-IBT )により検出します。
不妊女性では抗精子抗体の保有率は 9 ~ 12.8 %とされていますが、非不妊女性においても 4 % に認められることから、抗精子抗体保有=不妊とはいえません。しかし、最近では、抗精子抗体は精子の受精能獲得、先体反応、透明帯への結合にも関与するとの報告や、胚分割を抑制したり、異常胚分割を引き起こし良好胚の発生率を低下させたりするとの報告もあります。
また抗精子抗体の種類や抗体価でも治療方針は異なってきます。低抗体価〜中抗体価の場合、人工授精による妊娠は可能とされており、高抗体価の場合は体外受精・胚移植( IVF - ET )を行うのが望ましいとしています。
2) 抗透明帯抗体
透明帯とは、卵子の周りにある薄い膜のことを言います。この透明帯は生殖過程で、幾つかの役割を担っていますが、この透明帯に対する抗体である「抗透明帯抗体」があると受精障害や、着床障害をきたす可能性があるといわれています。
しかし、抗透明帯抗体が、どのように影響するかわからない部分もあり、また検査法によっては不妊症の女性以外にも検出されていることから、一般的な検査には含まれないことがほとんどです。
3) ナチュラル・キラー( NK )細胞
受精卵は、遺伝学的には非自己ですので、本来なら拒絶されますが、着床し成長できるようにするために、受精卵を受容可能とする免疫機能が働きます。
NK 細胞は妊娠の成立や維持に重要ですが、この調節機構の異常は、着床不全や流産を引き起こすと考えられています。
そのため、着床不全や流産を繰り返す場合、 末梢血や子宮のNK 細胞の細胞活性を検査し異常が見つかれば副腎皮質ホルモン、免疫グロブリン製剤、TNF-α 製剤、イントラリピッドなどを用いた治療法が選択される場合があります。
しかし、これらの治療法は否定的な意見もありますので、今後の十分な研究が必要と思われます。
F. その他
卵子の質の低下
母親のお腹の中にいる胎児期(妊娠5ヶ月)にすでに卵巣にはすでに600 ~ 700万個もの卵子のもとになる卵祖細胞が形成されます。その3分の2が第1減数分裂の状態となり卵母細胞となります。その後卵母細胞は急激に減少し、出生までの間に吸収・変性により 100 ~ 200 万個まで減少します。
その後も排卵が始まるまでの十数年の間、卵胞は変性により減少を続けていきます。排卵が起こる思春期には 30 万個まで減少します。
卵子は毎月新たに作られるわけではなく、もともと持っている卵胞が発育し排卵されて卵子となるので、卵子は少なからず時間、つまり年齢の影響を受けることになります。
例えば15歳のときに排卵される卵子と45歳のときに排卵される卵子とでは、30年という時間的差があり、後者の方が時間的に影響を受けることになります。
1度の月経周期で卵巣内では複数の卵胞が発育を開始し、そのうちの1つだけが排卵されますが、卵巣内の卵胞の数が減少してくると、発育を始める卵胞の数が減少し始めます。そして卵巣内の卵子が1000個以下になると閉経となります。
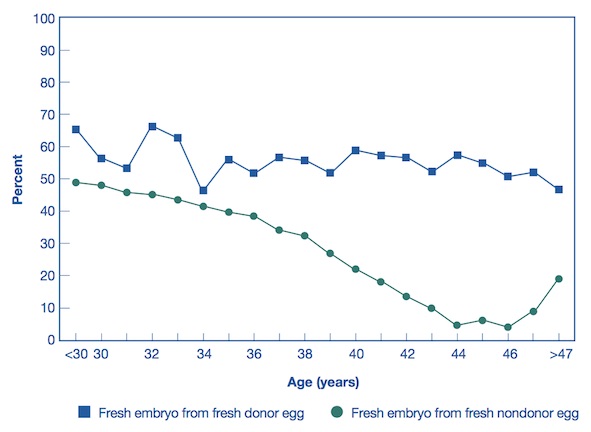
ART 2016 National Summary Report. Figure 41 より引用
上記のグラフはアメリカ疾病予防管理センター(CDC)が発表したART Reports, 2016から引用したグラフですが、生殖補助医療(ART)で、若年女性からの提供をうけた卵子を用いた場合(青色:上)は、年齢による妊娠・出産率の低下はみられません。一方自分自身の卵子を用いた場合(緑色:下)は、年齢とともに妊娠・出産率は低下していきます。
このデータから、女性の年齢の増加に伴う妊孕力(にんようりょく:妊娠のしやすさ)の低下は、加齢による「卵の質の低下」が主な原因であると考えられます。
その原因としては、排卵される卵子は第1減数分裂前期の複糸期で細胞周期が停止しているため、排卵までの長い停止により染色体の不分離を起こすとためと考えられています。
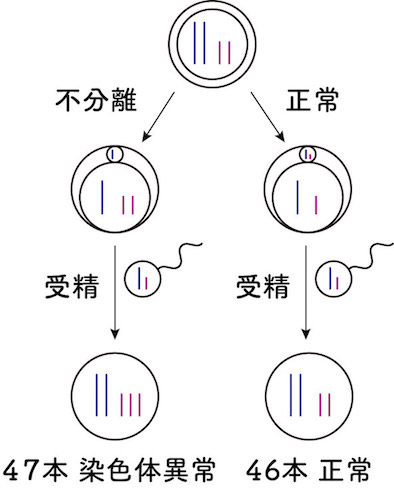
このことに加えて、女性は 35 歳を越える頃から妊娠率の低下に加え、流産の割合も増えてきます。原因としては卵の染色体異常や受精後の胚の発育不良よるとされ、これも加齢の影響によるものと考えられています。
卵の質がなぜ年齢の影響を受けるのか、そのメカニズムは現在のところ不明ですが、ミトコンドリアの機能低下が卵の質の低下に関係しているという研究結果が報告されています。
*ミトコンドリアと「卵子の質の低下」
ミトコンドリアは独自のDNAをもつエネルギーを産生する細胞内小器官。加齢によりミトコンドリア量の減少や、遺伝子変異により卵胞の成熟や受精、着床に影響を与えるといわれています。また2015年には日本産科婦人科学会は妊娠率向上などを目指し、自分の卵巣の中から採取したミトコンドリアを卵子に注入する自家移植治療について、臨床研究が承認されています。
これは、自分の卵巣組織の一部から、卵巣の細胞(前駆細胞)を採取してミトコンドリアを抽出し、体外受精の際に、患者の卵子に、精子とともにこのミトコンドリアを注入するというもので、低下したミトコンドリアの機能を、数で補ったり、質を高めたりするというものです。
効果や安全性についてはまだ明らかにされていない部分もあり、今後の研究の成果が待たれるところではありますが、海外では200例以上実施されており、二十数例の出産例があるようです。
2016年には、本人の卵巣から採取したミトコンドリアを卵子に注入する自家移植治療が実施されました。27~46歳の女性25人を対象に卵巣の細胞を採取しそのうち6人の受精卵にミトコンドリアを注入し、27歳と33歳の2人が妊娠したと発表がありました。ミトコンドリアの自家移植が本当に効果があったのかはまだ不明とされています。この際の費用は250万円だったとのことです。
4 不妊症の検査
不妊治療を受ける前の検査にはいくつかあります。
担当する病院・クリニックの方針で項目については多少違いがありますが主なものには以下のようなものがあります。
(1)排卵因子の検査
a ) 基礎体温
b ) 各種ホルモン検査
c ) 卵胞のモニタリング
(2)卵管因子の検査
a ) 子宮卵管造影
b ) 腹腔鏡検査
c ) クラミジア感染症の検査
(3)子宮・頚管因子の検査
a ) 超音波検査・子宮卵管造影・sonohysterography・子宮鏡検査
b ) Hühner(フーナー)テスト
(4)子宮内膜症の検査
(5)卵巣予備能の検査
a ) Day 3 FSH
b ) AFC(胞状卵胞)の計測
c ) AMH(抗ミューラー管ホルモン)の計測
(6)免疫因子の検査
(1)排卵因子の検査
a )基礎体温
基礎体温は、体温を変化させる要因のない時の体温、つまり食事の影響、運動の影響、精神的な活動の影響などがない時の体温のことで、通常朝起きてすぐに測った体温のことを言います。生活のサイクルが安定し、十分な睡眠後の測定が理想的です。
毎朝覚醒時に口腔内の体温を測定し記録します。通常低温相と高温相の温度差は 0.3 ℃ 以上とされていますが、先に述べた理由から基礎体温に影響する因子も多いことから、その値は絶対値ではなく、2 相性のパターンを示していることがわかれば十分とされています。
また、高温相の途中で基礎体温が低下する時がありますが、その時に一致してプロゲステロンレベルが低下しているという根拠もありません。
こういったことから、基礎体温については、全体的なグラフの形を見ながら臨床に応用していきます。
基礎体温の応用としては、以下のようなものがあります
・ 排卵日の予測
・ 排卵の有無
・ 黄体機能のチェック
・ 出血時の原因の推測
・ 排卵日の予測
排卵日の推定に用いられることがありますが、超音波検査上の排卵日と基礎体温との関連の一致率は体温陥落日では約 30 %、低温相最終日約 60 % との報告もあり、正確な排卵日の予測には向かないとしています。
・ 排卵の有無
基礎体温による排卵日の予測は正確性に欠けますが、排卵の有無を確認するのには有用です。ただし、黄体化未破裂卵胞症候群(排卵がないまま黄体化するもの)では、基礎体温は 2 相性となるため注意が必要です。基礎体温が 1 相性の場合は多くの場合無排卵です。また、最近では排卵の反応があっても、実際は排卵されていないケースもあるとの報告もあります。
・ 黄体機能不全
プロゲステロンレベルが 3 ~ 5 ng / mL 以上あれば体温が上昇するとされているため、単にプロゲステロンレベルが低いだけの場合は 2 相性の形には反映されることは少なく、その場合は高温相が短縮されたグラフになります。
・ 出血時の原因の推測
基礎体温との関連では、基礎体温が、高温相 → 低温相への移行がなだらかで月経期間が延長している場合は、黄体の退縮が遅れていることが考えられます。高温相 → 低温相への移行が問題ないにもかかわらず、月経期間が延長している場合は、卵胞の発育に時間がかかり、エストロゲンの分泌がスムーズに行われていないことが考えられます。正常周期と基礎体温上は変化がなく、排卵周期付近で出血が見られた場合は、一時的なエストロゲンレベルの低下によるものと考えられます。
このほかにもいろいろな出血パターンがありますが、基礎体温と合わせて考えることで、その原因が推測できます。
b ) 各種ホルモン検査
排卵因子の検査での各種ホルモン検査では、主に「視床下部 - 下垂体 - 卵巣系」における原因の検索が中心となります。検査するホルモンには以下のようなものがあります。
・ ゴナドトロピン( LH , FSH )
・ プロラクチン
・ エストラジオール、プロゲステロン
・ テストステロン、アンドロステンジオン
・ ゴナドトロピン( LH , FSH )= 性腺刺激ホルモン
ゴナドトロピンは脳下垂体の前葉から分泌されるホルモンです。ゴナドトロピンは視床下部からのゴナドトロピン放出ホルモン( GnRH )がパルス状に分泌されるのに連動して、ゴナドトロピン( LH , FSH )がパルス状に分泌されます。
このパルス状の分泌の間隔や振幅は、年齢や月経周期などで異なります。卵胞期では約 1 ~ 2 時間に 1 回で比較的小さな振幅ですが、排卵期には頻回となり振幅も大きくなります。黄体期では 3〜4 時間に 1 回と周期は長くなり振幅も大きくなります。
検査時は、このような生理的変化による数値の変動があることを念頭に置く必要があります。また、ホルモン剤の使用をしている場合はゴナドトロピンの分泌が抑制されているため、数値の判断には注意する必要があります。
FSH値が高値の場合、卵巣性排卵障害が疑われますが、臨床上はFSH値が 15 mIU / mL 以上の場合、卵巣機能の低下が起こっていると考えられますので、FSH値を下げるような処置が行われることが多いようです。ただし、この数値は確定的なものではありません。
・ プロラクチン
ゴナドトロピン同様、脳下垂体の前葉から分泌されるホルモンです。この値が高いと、排卵障害や黄体機能不全、初期流産などが起こることがあります。プロラクチンが高くなる原因として薬の影響があります。向精神薬、降圧薬、胃薬などの副作用で起こることがありますので、服用薬のチェックが必要です。
このほか、ストレス、食事や運動、痛みなどでも上昇することが知られています。また日内変動があり、夜間や睡眠時に高くなります。
様々な要因で数値が変動するため、通常日中の安静時の検査による結果で判断することが理想的で、その時の値は 15 ng / mL 以上が高プロラクチン血症の診断基準の 1 つとされています。
・ エストラジオール、プロゲステロン
エストラジオールは卵巣機能の指標となるホルモンで、プロゲステロンは黄体機能の指標となるホルモンです。
エストラジオールは月経開始 3 日目から 7 日目までの間に測定するのが一般的です。エストラジオールが低い場合は卵巣機能の低下が考えられますが、逆に月経開始 3 日目で、80 pg / mL を超えるような場合も卵巣機能の低下を意味します。これは FSH を抑制するインヒビン B の低下による影響と考えられています。
プロゲステロンは黄体期中期で 10 ng / mL 以上とされていますが、その意義についてはまだはっきりとしていない面もあります。
・ テストステロン、アンドロステンジオン
PCOS が疑われる場合は、血中の総テストステロンを測定します。通常月経開始 3 日目から 7 日目までの間に測定します。PCOS では、テストステロンが正常でもアンドロステンジオンが高値となることもあるため、アンドロステンジオンの測定も重要とされています。
c ) 卵胞のモニタリング
超音波を用いて、卵胞を観察します。卵胞の観察は排卵予測の方法として重要な検査です。
月経開始3日目( Day 3 )の卵巣には、直径2~5mmの胞状卵胞が見えるようになります。この卵胞期初期の胞状卵胞数を AFC ( antral follicle count )といい、卵巣予備能の指標とされます。観察された胞状卵胞の大きさがこの時点で大小不同の場合は好ましくないとされています。
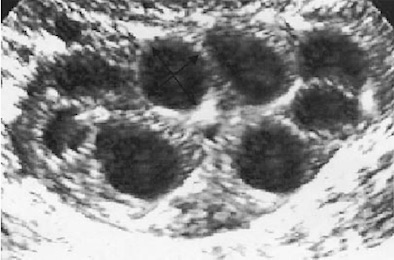
Renato Fanchin et al. ” Serum anti-MuÈllerian hormone is more strongly related toovarian follicular status than serum inhibin B, estradiol,FSH and LH on day 3 ” Human Reproduction. 2003,18(2),p.323-327 より引用
この時点で径が大きい卵胞は、前周期の遺残卵胞や、薬の影響による機能性嚢胞などの可能性があります。
8日目には約 10 mm まで成長し、その後は 1 日に 2 mm ずつ成長し、自然周期では排卵前日には約 22 mm となります。卵巣刺激周期では成長速度は自然周期に比較すると早いですが、最終的な大きさは自然周期のものと同程度になります。
(2)卵管因子の検査
a ) 子宮卵管造影
b ) 腹腔鏡検査
c ) クラミジア感染症の検査
a ) 子宮卵管造影
卵管の状態を確認するために第 1 選択の検査として行われます。月経終了後から排卵までの時期に行われることが多く、卵管の状態だけでなく卵管周囲の癒着の有無や子宮の状態も確認することができます。卵管留水腫や卵管癒着については診断が難しいため、読影には複数の医師での診断が望ましいとされています。
b ) 腹腔鏡検査
直接骨盤内の状態を確認できる検査で、機能性不妊や子宮卵管造影検査( HSG )で異常を認める症例において良い適応とされています。
腹腔鏡検査で異常が見つかった場合、引き続き治療を行えるメリットがあります。検査では腹部に数カ所、小さな穴を開けて棒状のカメラを用いて内部を観察します。
開腹する場合と異なり手術傷が目立たず、癒着のリスクも低く、痛みも少ないため侵襲性が低い方法です。その一方で高度な技術と経験が求められます。
臍の近くに 1 cm 程度の小さな穴を開け、そこから外套管を通し、その管から内視鏡を挿入します。そして左右の下腹部に 1 ~ 2 カ所、鉗子用の 5 ~ 10 ㎜ の小さな穴を開け外套管を設置し、腹腔内の映像をモニターで見ながら行います。傷は非常に小さく、術後にはほとんどわからなくなります。診断目的の腹腔鏡であれば 30 分程度で終わります。
c ) クラミジア感染症の検査
妊活での Ct 感染症は、卵管炎から骨盤内炎症性疾患( PID )の原因となり卵管性不妊の原因の 60% 以上に関係するといわれています。
Ct 感染症は、一般的に症状が乏しく、約 9 割が無症状のため、感染に気づかず治療しないまま放置されることが多くあります。炎症により卵管の線毛細胞が傷つくことで、繊維化や肥厚がおこり、受精卵の輸送障害や卵管周囲の癒着が起こると卵管性不妊の原因となります。このほか卵管内で着床する卵管妊娠(異所性妊娠、子宮外妊娠)の原因になることもあります。
さらに炎症が上行し肝臓やその周囲まで達すると、肝周囲炎(Fitz-Hugh-Curtis症候群)を発症します。
感染している母親の 50 ~ 75 % に産道感染(母子垂直感染)を起こすと言われており、新生児の結膜炎や肺炎の原因になることがあります。
Ct 感染症の検査には、Ct 抗原検査、血清 Ct 抗体価検査により治療の必要性を判断します。
治療後は、潜伏期間に相当する 2 週間程度の間をあけて抗原検査が陰盛になっていることを確認します。適切な服薬と夫またはパートナーとの同時治療を行うことで再発を防ぐことができます。
(3)子宮・頚管因子の検査
a ) 超音波検査・子宮卵管造影・ソノヒステログラフィー(sonohysterography:SHG)・子宮鏡検査
b ) Hühner(フーナー)テスト
a ) 超音波検査・子宮卵管造影( HSG )・ソノヒステログラフィー( SHG )・子宮鏡検査
超音波検査は、子宮が原因と考えられる疾患のスクリーニング検査として重要です。基本的には経膣で検査します。また月経周期による子宮内膜の厚さの変化や、卵巣も観察できるのでそれらの所見と合わせて器質的、機能的異常の有無を総合的に判断します。
子宮卵管造影(HSG)では造影剤を用いて子宮内腔の状態と卵管の通過性を調べます。月経開始の 10 日目までに行う検査です。
子宮内に先が風船状になっているバルーンカテーテルを子宮口から子宮腔内に挿入し、先端の小さな風船を膨らまし、造影剤が逆流を防ぎながら造影剤を注入し、レントゲンで子宮の形状や卵管の通過性を確認します。
検査のポイントは 2つあります。1つは左右の卵管を造影剤が通過して卵管采から腹腔内へと通っているかどうかを確認することと、 もう1つは造影剤がちゃんと腹腔内で拡散しているかどうかを確認することです。拡散していない場合、癒着の可能性があると推測されます。
また、造影剤には、水溶性と油性があり、それぞれに特徴があります。
水溶性の造影剤は拡散・吸収が早いので、検査が1日で終了します。また卵管壁や骨盤腹膜の描出が繊細です。検査後は速やかに吸収・排出されるため残留性もなく、甲状腺機能などへの影響も少ないとされています。
子宮卵管造影で油性の造影剤はゆっくり拡散するため、拡散を見る場合は翌日にもう一度撮影します。使用した油性の造影剤はすぐに吸収されず、長期間体内へ残るため肉芽形成の合併症のリスクがあります。
子宮卵管造影で油性の造影剤を使用するメリットは、検査後の妊娠率の上昇があります。油性造影剤を使用して子宮卵管造影を受けた女性の方が、水溶性造影剤を使用して子宮卵管造影を受けた女性よりも高かったことが報告されています。
なお、ヨード系の造影剤を使用する場合は、ヨードアレルギーがある方は使用できません。
子宮腔内を評価する方法のなかで、ソノヒステログラフィーと子宮鏡検査の診断精度は高く、
ソノヒステログラフィー( SHG )は子宮内にバルーンカテーテルを挿入し、生理食塩水や注入しながら経膣超音波検査を行うことで、子宮内の状態をより明確に描出する検査です。従来の経膣超音波検査単独ではわからなかった子宮内腔病変(子宮粘膜下筋腫や子宮内膜ポリープなど)の描出や病変の突出の程度が評価できるため、治療方針の決定にも有用とされています。
子宮鏡検査は子宮腔内を直接観察する検査で、使用する機器には2種類あります。画像が鮮明で明るいものの操作が難しい硬性鏡と、操作性はよいものの画質が硬性鏡より低い軟性鏡(ファイバースコープ)があります。子宮腔内に生理食塩水、グルコース、デキストランを貯留させ、子宮腔内を拡張して観察・診断が行えるほか、組織採取を行うことができるのが特徴です。
b ) Hühner(フーナー) テスト
精子と頸管粘液の適合性を見る検査です。フーナーテストは施設により、検査のタイミングや検査方法、判定基準が異なることが多く、統一されていない面があります。また、フーナーテストに異常が見られる場合、抗精子抗体などの免疫学的な問題が疑われますが、抗精子抗体の有無は血液検査で知ることができるため、不妊症のスクリーニング検査として推奨しないとする国もあります。
性交後、9 ~ 14 時間の頚管粘液中に 1 個でも直進運動精子が存在すれば、頚管因子や免疫因子ではないと考えますが、再現性に乏しく、この検査のみをもって精子の子宮内腔、卵管への通過性を判断できるものではありません。
フーナーテストが陰性(異常)の場合、免疫因子以外に、男性因子、頚管因子の存在も疑われるため、他の検査が必要になる場合があります。
(4)子宮内膜症の検査
子宮内膜症は、機能的、形態的に子宮内膜組織に類似する組織が、子宮腔外に生着する疾患で、生殖年齢女性の約 10 % が罹患していると考えられています。
症状は生着する部位によって異なりますが、月経困難症( 88% )、月経時以外の下腹部痛( 46% )、性交痛・排便痛( 30% )などが見られるほか、30 ~ 60 % に不妊が見られます。
子宮内膜症は、骨盤腹膜上に発生した場合は腹膜病変、卵巣に発生した場合はチョコレート嚢腫、子宮筋層に発生した場合は子宮腺筋症、腹膜表面から 5mm 以上浸潤した部位に発生した場合は深部子宮内膜症、胸腔、尿管・膀胱、腸管、臍など比較的稀な場所に発生した場合は稀少部位内膜症と呼ばれます。
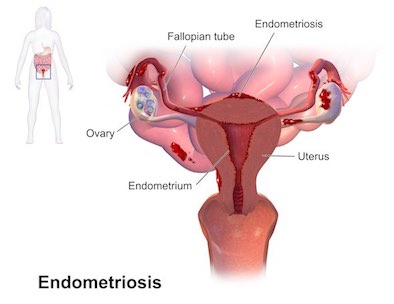
Image credit : BruceBlaus(13 November 2013)
子宮内膜症の確定診断は腹腔鏡下による生検で行いますが、通常診断のみを目的とした腹腔鏡を行うことはなく、各種検査等で子宮内膜症が疑われるものを「臨床子宮内膜症」として治療を行い、必要に応じて腹腔鏡による確定診断+外科治療を行うか、腹腔鏡による確定診断を行わず、薬物治療を行います。
通常、自覚症状、内診所見、画像所見、血清CA-125測定などの結果を総合的に判断します。
子宮内膜症は妊孕性の低下を引き起こします。
子宮内膜症では骨盤内に癒着を起こし、そのことで卵管の可動性を制限したり、卵管采のピックアップ障害を引き起こします。また卵管の可動性が低下すると、子宮・卵管の輸送能が低下します。癒着が高度になると卵管閉塞、卵管留水症などを引き起こします。
このほか、子宮内膜症では、LH サージ時の血中エストロゲン値が低いため卵胞径も小さくなり、黄体期のプロゲステロン値も低いことが報告されています。
そのほか子宮内膜の異常により着床障害が起こるとの指摘や、高プロラクチン血症・黄体化未破裂卵胞( LUF )による排卵障害、局所の慢性炎症による腹腔内の貯留液の増加によるピックアップ障害、貯留液中のサイトカインが妊孕性の低下に関与する可能性が指摘されています。
(5)卵巣予備能の検査
a ) Day 3 FSH
b ) AFC(胞状卵胞)の計測
c ) AMH(抗ミューラー管ホルモン)の計測
a ) Day 3 FSH
月経周期 3 日目の FSH 値を FSH 基礎値として測定することがあります。FSH基礎値の測定は卵巣予備能を把握するのに有用な検査で、予備能を的確に反映し、かつ簡便で安価な検査のため初期スクリーニング検査として広く行われています。
FSH は下垂体から分泌されるため、GnRH(ゴナドトロピン放出ホルモン)のパルス状分泌の影響を受けますが、LH(黄体形成ホルモン) ほどその影響は受けず、卵胞期初期であればその振幅も小さいとされています。
FSH 基礎値は月経周期 2 ~ 5 日目であれば血中の FSH 値に変化はないため、この間で測定しますが、多くの施設は「Day 3 FSH 」として月経周期 3 日目に測定することが多い様です。
FSH 基礎値は年齢の上昇とともに上昇することが知られており、これは生理的変化として捉えられていましたが、体外受精が行われるようになると、妊孕性の指標として FSH 基礎値が検討され始め、その数値が卵巣予備能をあらわすものとして使用されることが増えました。
具体的な数値について、はっきりしたものは確立されていませんが、おおよそ FSH 基礎値が 15 mIU / mL を超えると妊娠率が低下すると考えることが多い様です。
しかし若年女性では妊娠成立の有無と FSH 基礎値とに差はないとする報告もあり、妊孕性が保たれている年齢においては、卵巣予備能の低下を判断する指標には向かないとする報告もあります。
そのため、非常に高値な場合にのみ卵巣予備能が低下していると判断すべきという意見もあります。
b ) AFC(胞状卵胞数)の計測
胞状卵胞数( AFC )は卵胞期の早期に超音波で確認できる両側の卵巣中の胞状卵胞の数です。多くは月経周期 3 日目に測定します。
20 ~ 40 歳の女性では、発育の初期段階にある卵胞が常時 20 ~ 150 個あり、直径 2 mm を超える卵胞へ成長できた卵胞は超音波で確認できる様になります。
大きさとして 10 mm 程度までの卵胞は FSH への感受性が良好であり、この時の卵胞の数を胞状卵胞数( AFC )といい、採卵数や卵巣の反応性を判断するために有用とされています。
また、AFC は加齢とともに低下し、原始卵胞数を反映することが明らかになっています。
c ) AMH(抗ミュラー管ホルモン)の計測
近年、抗ミュラー管ホルモン(anti-Müllerian hormone: AMH )が卵巣予備能マーカーとして注目されています。
AMH は男性の胎児期より、睾丸のセルトリ細胞で作られるホルモンで、卵管や子宮や膣の上半分のもとになるミュラー管の発達を抑制するホルモンです。
女性においては、前胞状卵胞、小胞状卵胞の顆粒膜細胞から分泌され、原始卵胞から一次卵胞への発育、成熟卵胞の発育に影響しているとされています。
AMH は加齢により減少し、閉経期にはほとんど分泌されなくなります。これは AMH を分泌する前胞状卵胞の消失によるものといわれています。
AMH を測定することで残っている卵子の数が多いのか、少ないのかという目安になりますが、あくまでも「数」の目安であり、卵子の「質」や妊孕性の判断の指標とはなりません。
AMH は年齢ごとの平均値や中央値などはありますが、不妊症ではない人、妊娠した人の AMH も不妊症の人と同様の分布を示し、特に 30 歳代では年齢と AMH 測定値は相関しないため、この数値をもって正常なのか異常なのかを評価するものではなく、AMHが 0 であっても、妊娠・出産の報告はあります。
また体外受精における調節卵巣刺激時に、AMH は採卵数とよく相関することが知られているため、刺激法を決める際の判断材料になります。
このほか、AMHの測定は、将来の卵巣不全(早発卵巣不全、早発閉経)の早期発見に有効といわれており、女性の人生設計にも有用な数値と考えられています。
(6)免疫因子の検査
免疫因子の検査にはいくつかありますが、比較的一般的に行われているものとして、抗精子抗体について取り上げます。
抗精子抗体(ASA)は女性、男性ともにありますが、女性では本来自分のものではない「他」である精子に対しての抗体(同種抗体)で、男性では自分自身の精子に対する抗体(自己抗体)となります。
ここでは、女性側の抗精子抗体について説明します。
抗精子抗体は、一般的に、血液中の精子不動化抗体を検出する精子不動化試験( SIT )を行います。その際には精子不動化値( SIV )が 2.0 以上を陽性とし、次に抗体価を測定します。
その場合は、定量的精子不動化試験を行い、50 % 精子不動化値( SI50値)を測定します。
SI50値は個人差が大きく、また周期的な変動があるためその値の取り扱いには注意が必要です。
SI50値は概ね「 10 」を境にして治療方針が変わることが多く、10 を超えていると「高抗体価」として人工授精で成功する可能性は低く、10 未満の「低抗体価」の場合は人工授精で成功する可能性があり、10 前後の「中抗体価」の場合でも、人工授精による妊娠が期待できるとする治療成績が報告されています。
低抗体価、中抗体価の場合であっても、妊娠がなかなか成立しない場合は体外受精・胚移植( IVF - ET )を行うのが望ましいとしています。
5 一般不妊治療
不妊治療は「一般不妊治療」と「特定不妊治療」に分けられます。
一般不妊治療は、タイミング法、人工授精、薬物療法などを指し、特定不妊治療は、体外受精、顕微授精のことを指します。
一般不妊治療については以下のようなものがあります。
・タイミング法
・人工受精
・タイミング法
タイミング法は排卵の時期に合わせて性交のタイミングを合わせる方法です。基礎体温、頚管粘液検査、経腟超音波検査、尿中LH測定、血中E2測定などを使用して正確に排卵日を予測します。
タイミング法を行うにあたり、他に問題がないか事前に検査が必要となります。卵管が閉塞していたり、精液検査に異常所見が見られるような場合はタイミング法を選択することは適切ではありません。
この際、妊娠率を上昇させるために、排卵誘発剤を用いた卵巣刺激を行う場合もあります。タイミング法は通常 4 ~ 6 周期行っても妊娠に至らなければ他の方法を考慮することが推奨されています。
月経周期が規則的で 28 日型の場合は、おおよそ 14 日目が排卵日となりますので、排卵日が近づいて来たら、卵胞の大きさをチェックし、排卵日を予測します。卵胞径が 18 ~ 22 mm程度になると排卵されますが、ホルモン検査なども行い、総合的に判断します。
一般的にはエストロゲンの血中濃度が 200 ~ 300 pg / mL 以上の状態が 2 ~ 3 日l持続すると黄体形成ホルモン( LH )サージが起こり、LHサージの開始から 34 ~ 36 時間、LHサージのピークから 10 ~ 12 時間で排卵するとされていますので、それを元にタイミングの指導を行います。
・人工授精( AI )
人工授精は調整した精子を子宮内に注入する方法です。人工授精では子宮内に注入した精子が卵管膨大部で受精するので、自然妊娠に近い方法といえます。夫の精子を使用する場合は、配偶者間人工授精( AIH )、提供された精子を使用する場合は非配偶者間人工授精( AID )と呼びます。
人工授精の分類には、以下のようなものがありますが、一般的には子宮腔内人工授精( IUI )が行われます。
・子宮腔内人工授精( IUI )
・子宮頚管内人工授精( ICI )
・腹腔内人工授精( DIPI )
・卵管内人工授精( FSP )
人工授精は以下のような場合などに適応となります。
・タイミング法で妊娠に至らなかった場合
・精液検査での精子数や運動率が低い場合
・頸管粘液分泌不全
・抗精子抗体陽性
・性交障害
・原因不明不妊
一般的に卵子の受精能力は排卵後約 1 日、精子の寿命は 2 日程度と言われていますので、実施するタイミングがタイミング法と同様に重要です。
自然周期では、LH サージ 14 ~ 28 時間で排卵が起こり、刺激周期ではhCGを使用した場合は、36 ~ 40 時間で排卵が起こるといわれています。
人工授精では細い管を使って、事前に採取し、調整した精子を子宮の奥に注入します。人工的に精子を子宮腔内に注入することで、頸管因子、免疫因子、性交障害の影響で妊娠に至らなかった要因を回避することができます。
注入後は自然妊娠とまったく同じ経過をたどり受精が行われます。人工授精では排卵のタイミングを正確に予測し、質の良い多くの精子を子宮腔内に注入することが重要になります。
一般精液液検査が必ずしも精子の受精能をあらわす訳ではありませんが、WHOの正常下限値を下回るような場合は精子の受精能力が低下している傾向があります。
< WHOマニュアル(第5版)による正常下限値 >
・ 精液量 1.5mL
・ 総精子数 3900万
・ 精子濃度 1500万/mL
・ 総運動率 40%前進
・ 運動率 32%
・ 生存精子率 58%
・ 正常形態率 4%
WHOの正常下限値は、妊娠した集団 100 人中、下から 5 番目に相当する値をあらわしています。
また、WHOの基準から推定した自然妊娠が可能とする総運動精子数は 900 万 ~ 1500 万個とされていますが、人工授精では 1000 万個以上必要とされています。500 万個以上でも運動率が 30 % 以上ある場合は人工授精が行われる場合があります。
精液を人工授精のために処理をした後の総運動精子数が、100 ~ 500 万個が人工授精の限界と言われているため、このような場合は顕微受精の適応となります。
人工授精は自然周期で行う場合のほか、排卵誘発剤を使用する方法があります。排卵誘発剤を使用した人工授精の方が妊娠率は上がりますが、多胎妊娠や卵巣過剰刺激症候群( OHSS )の可能性も高くなるため、注意が必要です。
人工授精を数回行っても妊娠に至らなければ、体外受精( IVF )や顕微授精( ICSI )へのステップアップを考慮します。
統計的には人工授精の施行回数が 6 回程度で累積妊娠率が上限に達しますので、4 ~ 6 周期をめどにステップアップする場合が多いようですが、人工授精をどのくらい行うか、ステップアップするのか、それともしないのか等は、不妊の原因や年齢、希望を考慮して行います。
また人工授精後は感染予防のために抗菌剤の内服が必要になる場合があります。
6 生殖補助医療
体外で、卵や胚(受精卵)を操作することを生殖補助医療( ART )や高度生殖医療、特定不妊治療などと呼ばれ、通常一般不妊治療で妊娠が得られない場合のステップアップとして行われます。
ARTには以下のようなものがあります。
1 体外受精-胚移植( IVF-ET )
2 卵細胞質内精子注入法( ICSI ) *「顕微授精」とも呼ばれます
3 接合子卵管内移植( ZIFT )
4 卵管内配偶子移植( GIFT )
これらのうち、3 と 4 は現在では行われることはほとんどなく、1、2 がARTの種類になります。
1 体外受精-胚移植( IVF-ET )
体外受精-胚移植( IVF-ET ) は、採卵手術により排卵前に体内から取り出した卵子と精子を体外で受精させ、2 ~ 5 日間体外で培養した後に、良好な胚を子宮内に移植する治療方法です。
採卵手術に先立ち、調節卵巣刺激法で、複数個の成熟卵を得るために排卵誘発剤を用いて卵胞を発育させる方法をとる場合があります。排卵誘発剤を使用した際の卵巣の反応には個人差があるため、様々な刺激法があります。
2 卵細胞質内精子注入法( ICSI )
体外受精では、採卵した卵子を培養液内で洗浄および濃度調整された運動精子加えて受精するのを待ちます(媒精)が、受精障害がある場合は、卵細胞質内精子注入法( ICSI )、いわゆる顕微授精を行います。細いガラス針の先端に 1 個の精子を入れて卵子に顕微鏡で確認しながら直接注入します。
ここでは、胚移植( ET )と卵細胞質内精子注入法( ICSI ) 、調節卵巣刺激法について説明します。
胚移植( ET )
胚移植は体外受精や、卵細胞質内精子注入法(顕微授精)により受精させた胚を、子宮内の適切な場所(着床しやすい場所)に移植する方法です。
もともとは卵管性不妊の治療方法として開発されましたが、現在は原因不明性不妊、男性因子による不妊、子宮内膜症、排卵障害などの原因による不妊にも用いられています。
胚移植には、「新鮮胚移植」と「凍結融解胚移植」があります。
新鮮胚移植は採卵後 2 ~ 5 日程度後に移植する方法で、凍結融解胚移植は以前凍結していた胚を融解し移植する方法です。
新鮮胚移植は胚に凍結・融解のストレスがかからず、1 回の生理周期で胚移植まで行うことができるため、治療期間が短くて済み、経済的な負担も少ないのが利点です。
一方で、調節刺激周期(採卵周期)で行う新鮮胚移植では薬の刺激の影響を受けた子宮内膜が移植に適さない状態である場合も多いとされています。
凍結融解胚移植は凍結した胚のステージと子宮内膜の状態を同期させて行いますが、自然周期に行う場合と、エストロゲン( E )製剤とプロゲステロン( P )製剤を用いて内膜を調整して行う場合があります。
移植周期に合わせて子宮環境やホルモンの状態を整えてから移植を行うため、妊娠率が高く、また流産率が低いのが特徴です。
一方で、新鮮胚移植と比べ胚の凍結・融解のコストがかかり、凍結・融解の過程で胚が変性する可能性があります。
胚移植の時期について
胚移植をする時期についてもいくつか方法があります。
胚移植はその移植時期により以下のようなものがあります。
・初期胚移植
・胚盤胞移植
・二段階移植
・初期胚移植
初期胚移植は 4 ~ 8 細胞期の初期胚を移植する方法です。
・胚盤胞移植
胚盤胞移植は胚を胚盤胞まで培養して移植する方法です。移植あたりの妊娠率は高くなりますが、胚盤胞まで到達しなければ移植ができず、初期胚の段階で移植していれば妊娠していたケースすが含まれている可能性もあります。
・二段階移植
受精後 2 日目に初期胚を移植し、その 3 日後に胚盤胞を移植する方法です。初期胚を移植することで、受精卵が子宮にシグナルを送り、着床の環境を整えます。その後環境が整った頃に胚盤胞を移植する方法です。
しかし、移植胚数が 1 個に制限*されるようになり行われることは少なくなっています。この理論を引き継いだ SEET法**が代わりに行われています。
* 生殖補助医療における多胎妊娠防止に関する日本産科婦人科学会 倫理委員会の見解 「移植する胚は原則として単一とする。ただし、35 歳以上の女性、または 2 回以上続けて妊娠不成立であった女性などについては、 2 胚移植を許容する。」
** SEET法:SEET法は胚盤胞培養に使用した培養液を胚とは別に凍結保存しておき、胚盤胞移植の 2 ~ 3 日前の子宮腔に注入します。胚盤胞になるまでの間に、胚から産生される物質中に着床に適した状態にする因子(胚因子)が含まれている可能性があり、培養に使用した培養液を移植前に注入することで、子宮内膜を着床に適した状態へ変化させる狙いがあります。
卵細胞質内精子注入法(ICSI)
顕微鏡を用いて受精させる方法を顕微授精といいますが、そのなかで細い針を使用して1つの精子を卵に直接を注入する方法を「卵細胞質内精子注入法(ICSI=イクシー)」といいます。体外受精と同様に受精卵の培養後に胚移植をします。
ICSI は受精障害がある場合に有効な方法ですが、このほか、重症乏精子症、精子無力症、奇形精子症など、受精障害が予想される場合に行われます。
また、体外受精時における受精障害対策として、レスキューICSIという方法が行われる場合があります。
体外受精では、卵子に直接精子を振りかけて受精(媒精)させますが、その中には受精しない卵子もあります。そのような受精しない卵子に対して ICSI を行うのがレスキュー ICSI です。
レスキュー ICSI では短時間( 4 ~ 6 時間)の媒精後、受精の兆候が見られない卵子に対して ICSI を行います。
この際の ICSI の成績は通常のICSI と同等との報告もあります。短時間の媒精で受精しない場合、レスキュー ICSI は効果があると考えられます。
調節卵巣刺激法
生殖補助医療( ART )では、複数の卵胞の発育を目的とした調節卵胞刺激( COS )が行われる場合があります。様々なバリエーションがあり、一人ひとりの状況に合わせた刺激法が選択されます。
主なものには
GnRH アゴニスト法
・ロング法
・ショート法
GnRH アンタゴニスト法
CC - Gn 法
などがあります。
GnRH(ゴナドトロピン放出ホルモン) アゴニスト法 は複数の卵胞発育にGn(ゴナドトロピン)を使用する方法でロング法とショート法があります。
・ロング法 は GnRH アゴニストで GnRH 受容体を持続的に刺激することで GnRH 受容体の反応性を失わせ、外因性のGnである FSH / hMG 製剤を使用して卵胞を発育させます。その後卵胞の発育状態を確認しながらhCG を投与し採卵します。通常前周期の黄体期中期からGnRHアゴニストを開始します。
・ショート法 は GnRH アゴニスト投与直後の一過性の Gn 分泌亢進作用(フレアアップ)を利用して卵巣を刺激して卵胞発育を行う方法で、その後は外因性の Gn である FSH / hMG 製剤で卵胞を発育させます。採卵時はロング法同様に hCG を使用します。通常月経 2 ~ 3 日目から GnRH アゴニストとGn 製剤をほぼ同時に開始します。ロング法で卵胞の発育がうまくいかない場合に選択されることが多い方法です。
GnRH アンタゴニスト法 は、月経開始 3 ~ 4 日目から Gn を投与して、投与6 日目または主席卵胞径が 14 ~ 16 mm に達した時点からGnRH アンタゴニスト製剤を併用し LH サージを抑制します。主席卵胞径が18mmに達したら Gn の投与を終了し、hCG(またはGnRH アゴニスト)を使用して採卵します。
CC - Gn 法 は、クロミフェンクエン酸(CC)による抗エストロゲン作用を利用して LH サージを抑制し卵胞を発育させます。卵胞の発育状態によっては Gn を併用する場合もあります。十分な卵胞発育が得られたら CC の投与を中止し、hCG を投与し採卵します。このほか、CC 以外の内服薬として、より作用がマイルドなレトロゾール、アロマターゼ阻害薬のシクロフェニルなどが使用される場合もあります。薬の反応性、疾患の有無、副作用の有無など様々な状況を考慮して薬を選択します。
7 上記以外の治療
IVM(未熟卵体外成熟)
無刺激、または少量の Gn(ゴナドトロピン)による刺激により、卵胞径が 7 ~ 10 mm程度(通常は 18 mm 前後)で未成熟卵子を採取し、体外で成熟させたのちに体外受精、または顕微授精を行い、受精した卵子を子宮腔内に移植する方法です。
通常の卵巣刺激が難しい、OHSS(卵巣過剰刺激症候群)を発症する可能性が高い場合、PCOS(多嚢胞性卵巣症候群)の方、妊孕性温存が必要とされる方に選択されることがある治療法です。
手技の難しさや成熟率の低さなどの課題が残る治療法ですが、上記以外の患者さんで、通常の方法で妊娠が得られない患者さんへの応用等も始まっており、今後 IVM の需要性は増していくと考えられています。
中医学的治療(漢方、はり灸治療)
中医学的治療は西洋医学的でなかなか妊娠が得られない場合に、近年試されていることが増えている治療法です。
西洋医学におけるART(生殖補助医療)の進歩はめざましく、以前は不可能と思われていたケースでも妊娠できるようになりました。しかしそのような時代にあっても妊娠に至らないケースがあります。
西洋医学と同様に、中医学での不妊症に対する治療や研究も進歩しています。西洋医学とは違った視点で原因を捉え、問題解決の手段を身につけるとともに、従来の古典的な中医学治療に加え、現代中医学として、科学的・医学的に中医学を研究し、西洋医学による ART と併用することでより効果を上げるケースも増えてきています。
体のバランスを整え、人が本来持っている体の調節機構を正常にするとともに、西洋医学での治療と合わせて行うことで妊娠の可能性を高めることができるようになってきています。
そういった背景から、不妊治療専門の病院・クリニックで漢方治療、はり灸治療が積極的に併用されています。また不妊症治療を得意とする漢方薬局、はり灸治療院なども増えています。